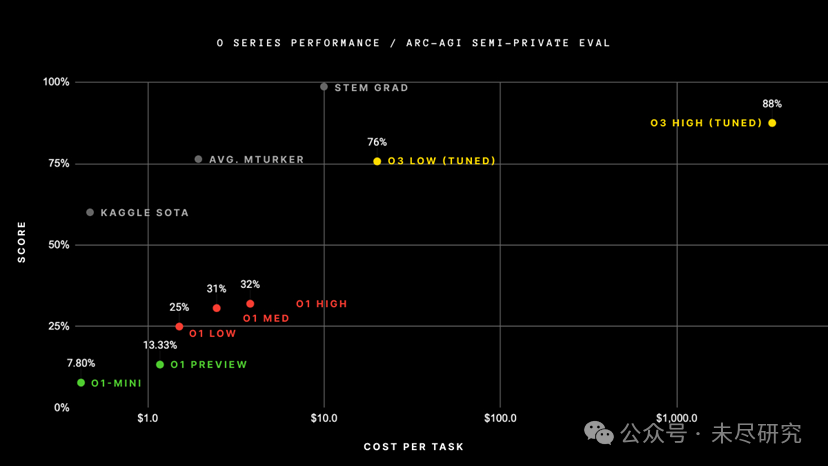
醫藥腐敗「新花招」曝光,醫保下令嚴查!

出品 | 虎嗅科技醫療組
作者 | 陳廣晶
編輯 | 苗正卿
頭圖 |AI生成
藥價虛高的秘密藏不住了。
就在12月20日,國家醫保局官方微信公眾號發佈函件揭開醫藥腐敗的「新花招」,同時要求各地醫保部門排查所有相關藥品的類似問題。
根據函件,銀杏葉提取物注射液、頭孢唑肟鈉注射液、水解蛋白口服溶液等藥品,被曝光存在「開票價」遠高於「底價」的情況,而這種藥價「虛高」,也是行賄的空間所在。
比如:一款名為「銀杏葉」的藥品,單支開票價25.28元,比底價(8.5元)高出1.97倍。調查發現,其中醫生提成為4元;另有頭孢唑肟鈉,底價6.5元,開票價16.5元,醫生每支可拿2.5元提成。根據測算,藥品普遍提成都可以達到開票價和底價差額的20%以上!
這意味著,集采等降價措施徹底改變醫藥市場邏輯的攻勢下,帶金銷售仍在以隱秘的方式推進著。
而隨著國家醫保局對相關事件的嚴查,新一輪規範價格、下調掛網價格的「硬核」降價行動,也將在全國範圍快速鋪開。
帶金銷售更加隱蔽了
實際上,通過虛開發票、洗錢,向醫療機構、醫生行賄並非新鮮事,但是在一系列醫改新政落地後,這類行為也悄然升級了。
在前述案件中,開票價,實際上就是藥品出廠的價格,在取消藥品加成的情況下,也是藥品的銷售價格。藥品的底價,也就是藥企實際收取的價格。二者的差值,就是藥企「墊付」的行賄所需的費用。
在2018年以前的媒體曝光中,藥價虛高通常指的是,藥品在醫院端的銷售價遠高於藥品的出廠價。這種模式被業界稱為「低開」,藥品出廠價低,行賄所需的費用由中間環節的經銷商、代理商墊付。
具體操作過程中,中間環節通過層層加價、虛開、洗錢、行賄等操作,推高了藥價。由於中間環節紛繁複雜——整個過程,往往開出七八張發票,要想查處這些違規行為也非常困難。
為了破解這一問題,2017年1月,國務院醫改辦會同原國家衛計委(現國家衛健委)等8個部門正式發文推出了「兩票製」。
所謂兩票製,就是藥品從出廠到進入醫療機構最多隻能開兩張購銷發票。通常是從藥廠到經銷商開一次發票,從經銷商到醫院開一次發票。這一政策讓中間環節的操作空間大大縮小,不過,也並沒有完全斬斷利益輸送的鏈條。
加上取消藥品加成、集采等措施,表面上看,藥品的出廠價和銷售價一致,沒有藥價虛高的問題了,但是實際上,只是藥企與中間環節的利益輸送「同盟」更加隱蔽了。
最顯著的一點就是,原本由中間環節墊付的「營銷」費用,改由藥企墊付了,這也直接導致藥品出廠價更高了。這也就是所謂的「高開」。
回到案件本身,「銀杏葉」的開票價,也就是出廠價/銷售價,是25.28元,但是實際上,藥企只收其中的8.5元,其餘的費用,就用來「打點」藥品銷售的各個環節,醫生只是其中的一部分。而且從比例來看,相比以前動輒佔到藥價的30%到40%,已經大幅降低了。
從官方公佈的數據看,這種行為仍然有一定規模。根據《經濟參考報》報導,僅通過對內蒙古自治區興安盟烏蘭浩特市公安局2022年、2024年偵破的兩起醫藥領域虛開發票案的建模透視,有關部門就在全國排查出2800多家空殼公司,虛開發票價稅合計超110億元。
在烏蘭浩特公安局查處的案件中,15家醫院數百個醫生涉案,僅一款藥就退回300多萬元非法所得。
看來,斬斷藥品利益輸送鏈條的任務仍未完成,各相關方仍需努力。
大範圍「硬核」降價要來了
藥企這種「頂風作案」、亂象屢禁不止的情況,令醫保部門非常惱火。
從官方公佈的要求看,各地醫保部門將圍繞涉事藥品展開掛網底價調查,還將加強與公安等相關部門溝通,掌握更詳細、更豐富的「一藥雙價」的線索。
在此基礎上,各地醫保部門將通過約談等方式督促涉事醫藥企業規範價格。那些「既不反映醫藥生產企業實際收入,又額外增加患者費用負擔的代理商加價部分」,會被打掉,按照國家醫保局所說,就「堅決要擠干藥品虛高價格的水分」!
同時,其他企業藥品掛網價的合理性,也將重新受到審視。國家醫保局要求各地醫保部門舉一反三,對其他廠牌類似藥品價格虛高的情況,也要督促其「規範價格行為,合理下調掛網價」。
按照計劃,第一批核查處置結果將於12月25日報告國家醫保局。
此後,醫保「硬核」降價或將成為各地主流。
可以看到,此前,醫保部門已經因為醫保違規行為、價格過高等問題,約談/通報過醫藥連鎖巨頭一心堂和醫療器械供應商心脈醫療等企業。相關事件還引起過各界廣泛關注。
而在降價之外,更重要的是,醫保將經由相關行動為集采、國談中選的低價產品,創造公平競爭的環境,進一步掃清其進入醫院市場銷售的障礙。
可以看到,國家醫保局的要求里,還提到了重點關注「經銷商或代理商刻意做高價格用於不正當營銷行為」等內容。
要知道,藥物進入醫療機構需要經過複雜而嚴格的流程,在舊的帶金銷售為主的邏輯下,一款藥物要想進入醫院,往往需要上百萬甚至更高的「進院費」。如果要想藥品大賣,還需要給醫生提成、回扣。
而降價藥品,特別是有眾多競爭者的集採藥物,基本已經降到成本價,很難再有多餘的費用。在這種情況下,中選不等於能進醫院,進醫院不等於能夠放量。在早期試點集采的城市,就曾出現過集采品種使用率明顯下降、非集采品種顯著提升的情況,中選產品更是「量價齊降」。
過去幾年,為了讓中選藥品可以完成協議採購量,醫保部門、衛健部門從支付規則、考核方式等方面下了不少功夫,這才有了顯著的替代效果。
儘管如此,根據醫保專家的研究,落實集采過程中仍然存在「上有政策、下有對策」的情況。包括:「用而不報」,也就是不報量、不採購中選藥品,採購非中選藥品;「報而不用」,即報量但未讓藥品進院或進院不採購;以及「完成欠佳」「保守報量」「不按時結款」「一刀切」等。
為此,第十批國家組織藥品帶量採購(也就是第十批藥品集采)擬中選結果公佈前,國家醫保局、國家衛健委又聯合發佈了《關於完善醫藥集中帶量採購和執行工作機制的通知》,在相關產品進院使用、供應保障等方面提出了更加嚴格的考核要求。
其中也包括對存在「帶金銷售」風險的線索,相關部門將更加重視,以及「無故不按規定優先使用中選藥品和耗材的醫療機構」,將受到提醒教育、約談、通報等內容,情節嚴重的還面臨兩部門的聯合同談。
客觀來說,2018年以來,共十批集采,已經改變了484種常用藥(包括胰島素),約5000億元市場的格局;越來越多的普通患者從中獲益。不過,這也讓各方,特別是藥企的容錯率更低了。越來越隱蔽的違規行為的破壞力也在放大。
在這種情況下,要想進一步鞏固已有改革成果,不斷完善規則和更多的雷霆手段,也確實必不可少。
如對本稿件有異議或投訴,請聯繫tougao@huxiu.com